Jak zmiana klimatu wpływa na choroby w Europie? Zmieniające się warunki pogodowe mogą sprzyjać rozprzestrzenianiu się boreliozy, powrotowi malarii czy pojawianiu się nowych dla nas patogenów. „COVID-19 nauczył nas, iż rozwój wydarzeń może przejść oczekiwania i wszelkie prognozy.” – mówi prof. dr hab. Anna Moniuszko-Malinowska. Co oprócz upałów przyniesie nam globalne ocieplenie?
 Ilustracja 1: Prof. Anna Moniuszko-Malinowska (archiwum prywatne)
Ilustracja 1: Prof. Anna Moniuszko-Malinowska (archiwum prywatne) Szymon Bujalski: Jaką rolę w rosnącym zagrożeniu przenoszenia się różnych chorób zakaźnych odgrywa zmiana klimatu?
Prof. Anna Moniuszko-Malinowska: Wiemy, iż na rozprzestrzenienie patogenów wpływają nie tylko zmiany temperatury, ale również zmiany wilgotności, opady deszczu, grubość pokrywy śnieżnej, ilość dni z opadem śniegu. Warto mieć przy tym na uwadze, iż zmiany klimatyczne i nasze podejście do środowiska, do ekosystemów, może wpływać na różne aspekty chorób zakaźnych. Z jednej strony mamy do czynienia ze zmianą w dystrybucji wektorów (np. komarów i kleszczy) i żywicieli, z drugiej – zmiany w zakresie obszarów, na których pojawiają się ptaki wędrowne (one również odgrywają w tym aspekcie bardzo istotną rolę).
Poza chorobami wektorowymi lepsze warunki do rozprzestrzeniania się mogą mieć choroby przenoszone drogą pokarmową, powietrzną czy wodną. Na to wszystko wpływają też zmiany socjo-demograficzne spowodowane migracją ludności, przesiedleniami oraz wojną.
W kontekście ocieplenia klimatu nie możemy też zapominać o topnieniu lodowców, które mogą ukrywać zamrożone patogeny. W 2012 r. w zamrożonej, trzystuletniej mumii na Syberii wykryto wirusa ospy prawdziwej, a w ostatnich latach przywrócono do życia bakterie, które były zamrożone na Alasce przez ponad 32 tys. lat. Na Antarktydzie wyizolowano zaś bakterię sprzed ośmiu milionów lat.
Czy ich wyłanianie się może okazać się poważnym zagrożeniem dla przyszłości ludzkości?
– W związku z tym, iż nie mieliśmy z nimi styczności, nie mamy odporności ani nie znamy zjadliwości tych drobnoustrojów. Nie możemy więc przewidzieć, jakie będą tego konsekwencje. Na tym etapie mówimy o pojedynczych badaniach naukowych. Mimo to pokazują one, z czym możemy mieć do czynienia. Topnienie lodowców odkrywa złoża tego, co było kiedyś. o ile proces ten będzie dalej postępował, możemy mieć naprawdę poważny problem. Nie wiemy tak naprawdę co jeszcze skrywają lodowce.
 Ilustracja 2: Czaszka bawoła uwolniona z wieloletniej zmarzliny na Syberii. Zdjęcie: Johanna Anjar (www.anjar.nu, licencja CC BY-NC-ND 2.0).
Ilustracja 2: Czaszka bawoła uwolniona z wieloletniej zmarzliny na Syberii. Zdjęcie: Johanna Anjar (www.anjar.nu, licencja CC BY-NC-ND 2.0).Jak poważny może być ten problem? Mówimy o czymś, co potencjalnie może sprowadzić na nas zagładę czy raczej o pojawieniu się kolejnej z chorób, z którą jako ogół jakoś będziemy sobie radzić?
– Myślę, iż przykład COVID-19 nauczył nas, iż rozwój wydarzeń może przejść oczekiwania i wszelkie prognozy. Wirus wywodzący się z Chin błyskawicznie opanował cały świat i stał się przyczyną największego kryzysu epidemiologicznego od lat. Z pewnością badania nad epidemiologią chorób zakaźnych powinny skłaniać do myślenia i zachęcać do zmiany naszego postępowania.
Wróćmy do chorób, które już znamy. Proszę powiedzieć dokładniej, jak zmiana klimatu wpływa na ich rozprzestrzenianie się.
– Gdy wektory są przenoszone na nowe terytoria i znajdują odpowiednie warunki do przetrwania, to na tych terytoriach już pozostają. Dobrym przykładem są komary. o ile wzrasta temperatura, to mamy do czynienia z dłuższym okresem ich aktywności. Do tego, o ile pojawiają się masywne opady deszczu, to komary mają doskonałe warunki do rozwoju. Im więcej wody stojącej, tym komary mają większe możliwości rozwoju.
Jeżeli komary odnajdują nowe obszary, w których mogą się zaadaptować, to na obszarze tym pojawiają się zachorowania wśród ludzi. Takim przykładem jest wirus Chikungunya przenoszony przez komary Aedes albopictus i Aedes aegypti. Wirus ten wywodzi się z Afryki, ale dziś jest już obecny na terenie ponad 40 państw poza kontynentem afrykańskim. Na przykład na wyspach Reunion w 2005 r. wybuchła epidemia, podczas której zanotowano 47 tys. przypadków zachorowań. Chikungunya została też potwierdzona w Europie – m.in. Portugalii, Francji, Chorwacji i Włoszech. Udowodniono przy tym, iż jej rozprzestrzenianie się ma związek z wyższą temperaturą.
 Ilustracja 3: Larwy komara Aedes aegypti w wodzie, zdjęcie:Lauren Bishop (CDC)
Ilustracja 3: Larwy komara Aedes aegypti w wodzie, zdjęcie:Lauren Bishop (CDC)Kolejnym patogenem przenoszonym przez komary jest wirus Zachodniego Nilu. To wirus, który również pochodzi z Afryki, a który pojawił się w Ameryce i Europie. Przypadki zachorowań odnotowano przede wszystkim w Grecji, Hiszpanii, Turcji, Włoszech i na Węgrzech.
Jakie są objawy i konsekwencje zakażenia wirusem Chikungunya i wirusa Zachodniego Nilu?
– Zakażenia wirusem Chikungunya może prowadzić do rozwoju tropikalnej choroby, przejawiającej się objawami rzekomogrypowymi (gorączka, bóle głowy, nudności, osłabienie, bóle stawów i mięśni), wysypką, świądem skóry. Gorączka zwykle ustępuje w ciągu kilku dni lub tygodni, ale zdarzają się przedłużające się miesiącami bóle i zapalenia stawów, trwające choćby przez lata.
W przypadku wirusa Zachodniego Nilu około 80% zakażeń przebiega bezobjawowo. W pozostałych przypadkach występują objawy grypopodobne: gorączka, uczucie zmęczenia, bóle głowy, osłabienie mięśniowe, kłopoty z koncentracją. Pomiędzy 5 a 12 dniem od wystąpienia pierwszych objawów może pojawić się wysypka grudkowa. W postaci inwazyjnej, gdy dochodzi do zajęcia układu nerwowego, występuje gorączka oraz co najmniej jeden z takich objawów jak ostre zaburzenia świadomości, zaburzenia czucia i odruchów, drgawki, sztywność karku. Następstwa choroby mogą utrzymywać się choćby do kilku lat od zakażenia, śmiertelność jest również wyższa w grupie pacjentów, u których choroba przebiega z zaburzeniami ze strony układu nerwowego.
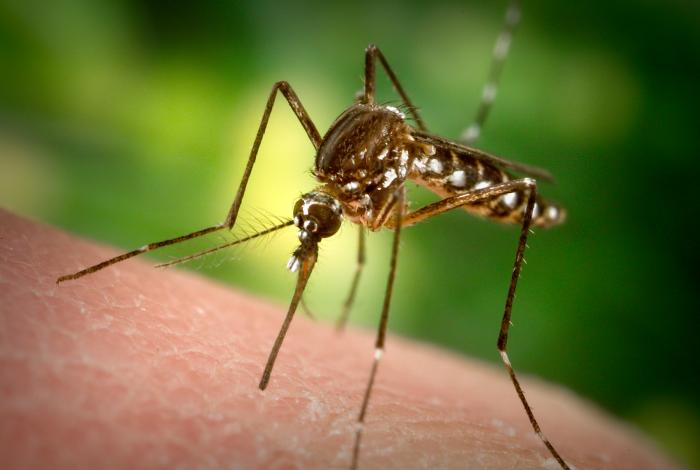 Ilustracja 4: dorosły komar Aedes aegypti, zdjęcie: James Gathany (CDC)
Ilustracja 4: dorosły komar Aedes aegypti, zdjęcie: James Gathany (CDC)Jak się domyślam, rosnące ryzyko rozprzestrzeniania się chorób wirusowych to tylko część zdrowotnych konsekwencji ocieplającego się klimatu.
– Zgadza się. Warto wspomnieć też o chorobach pasożytniczych, jak np. malaria – najgroźniejsza choroba świata tropikalnego. Z Europy została wyeradykowana w 1975 r. Doszło do tego dzięki ogromnemu wysiłkowi różnych specjalistów, którzy zajmowali się np. pracami melioracyjnymi i poprawą jakości systemów wodnych, biologiczną kontrolą rozmnażania się komarów, leczeniem pacjentów itd. Nie oznacza to jednak, iż malaria w Europie już nam nie zagraża. w tej chwili w krajach europejskich odnotowuje się głównie przypadki malarii importowanej z terenów endemicznego występowania choroby. Sporadycznie dochodzi do wystąpienia przypadków malarii rodzimej na obszarze wolnym od malarii.
Symulacje komputerowe wskazują jednak na groźbę powrotu malarii do Europy. Na przykład w Wielkiej Brytanii przewiduje się, iż temperatury wzrosną o 2–3,5°C do 2080 r. Może to wpłynąć na introdukcję malarii do tego kraju.
Mówiliśmy o chorobach przenoszonych przez komary, powiedzmy o chorobach przenoszonych przez kleszcze.
– Ocieplenie klimatu wpływa na wydłużenie sezonu aktywności kleszczy i ich zwiększoną przeżywalność. Potwierdzają to badania przeprowadzone zarówno w Europie, jak i Euroazji. W Szwecji zasięg Ixodes ricinus wzrósł o 9,9% powierzchni kraju w okresie 30 lat obserwacji (1982–2011). Najistotniejszy wzrost miał miejsce na północy kraju, gdzie populacja kleszczy podwoiła się z 12,5% we wczesnych latach 90. do 26,8% w 2008 r. Przekłada się to na zmiany w epidemiologii chorób przez nie przenoszonych.
 Ilustracja 5: Kleszcz Ixodes ricinus, zdjęcie: Ryszard (licencja CC BY-NC 2.0).
Ilustracja 5: Kleszcz Ixodes ricinus, zdjęcie: Ryszard (licencja CC BY-NC 2.0).Na początku rozmowy wspomniała pani, iż ocieplający się klimat sprzyja też rozwojowi chorób przenoszonych drogą powietrzną, wodną. W jaki sposób?
– Zmiany klimatu to na przykład częstsze powodzie, co wpływa na czystość wody, którą spożywamy. jeżeli jest ona zanieczyszczona, może dochodzić do przenoszenia się różnych chorób pasożytniczych, jak Entamoeba histolytica, a także do rozprzestrzenia bakterii przewodu pokarmowego, takich jak Vibrio cholerae, E. coli, Shigella spp., Salmonella spp. , oraz do rozwoju chorób wirusowych, np. zapalenie wątroby typu A.
Zmiana klimatu i choroby zakaźne: na jakie zależności warto jeszcze zwracać uwagę?
– Bardzo ważne są choroby z grupy emerging (choroby pojawiające się po raz pierwszy na danym obszarze) i re-emerging (choroby, które wyeliminowano, ale ponownie się pojawiły). To jedne z najważniejszych chorób zakaźnych i tropikalnych. Patogenem wywołującym taką chorobę z grupy emerging jest chociażby wirus SARS-CoV-2, z którym mieliśmy do czynienia przez ostatnie lata. Wcześniej mieliśmy zaś epidemie o mniejszym zasięgu, takie jak grypa, SARS-CoV-1, MERS, EBOLA. Jak widać, tego typu epidemie nawracają, więc i w przyszłości też mogą powrócić. zwykle są to też infekcje odzwierzęce, co również – podobnie jak zmianę klimatu – możemy połączyć z naszym podejściem do środowiska.
 Ilustracja 6: Deforestacja (wylesianie) zmusza zwierzęta do poszukiwania nowych siedlisk, czasami bliżej siedzib ludzkich niż dotąd. Zdjęcie: Vera Kratochvil (domena publiczna)
Ilustracja 6: Deforestacja (wylesianie) zmusza zwierzęta do poszukiwania nowych siedlisk, czasami bliżej siedzib ludzkich niż dotąd. Zdjęcie: Vera Kratochvil (domena publiczna)Są trzy rodzaje powodów, dla których choroby pojawiające się i powracające są tak ważne i należy o nich pamiętać w kontekście patogenów. Po pierwsze – iż odpowiadające za nie mikroorganizmy przystosowują się do danych warunków. Do tego wzrasta antybiotykooporność bakterii, spowodowana nadużywaniem antybiotyków. Drugi element to wzrost częstości kontaktów człowieka z patogenem wywołana m.in. zmianami socjo-ekonomicznymi (zubożenie społeczeństw, dorywcza praca przy zbieraniu owoców runa leśnego, wzrost gęstości zaludnienia). Trzeci powód to czynniki środowiskowe, czyli m.in. urbanizacja i rozwój transportu, w tym rosnąca liczba podróży samolotem. Do tego dochodzi niedoskonały system monitorowania nowych chorób.
Wspomniała pani, iż istotną rolę odgrywa ingerencja człowieka w środowisko. Jak rozumiem, dotyczy to w dużej mierze także zwierząt, bo większość nowych patogenów pochodzi właśnie od zwierząt.
– Zgadza się. W tym kontekście niezwykle istotnym elementem są deforestacja, czyli wycinanie kolejnych połaci cennych lasów oraz zmiany w rolnictwie. Konsekwencją tego jest utrata naturalnych siedlisk przez zwierzęta i poszukiwanie pożywienia np. w miastach, co sprzyja kontaktowi z ludźmi.
Mówiła pani o Skandynawii, Grecji, Hiszpanii. A jak to jest z Polską? Jakie choroby może sprowadzić do nas ocieplający się klimat?
– Na pewno zauważalna jest wyższa zapadalność na choroby przenoszone przez kleszcze w ciągu ostatnich trzydziestu lat. Widać to chociażby w meldunkach epidemiologicznych dotyczących boreliozy i kleszczowego zapalenia mózgu. W Polsce notuje się od 200-300 zachorowań na kleszczowe zapalenie mózgu i ok. 20 000 zachorowań na boreliozę z Lyme rocznie. W roku 2000 zgłoszono 170 przypadków kleszczowego zapalenia mózgu i 1850 boreliozy. Rodzi się pytanie, co ma największy wpływ na liczbę tych zachorowań – zmiany klimatyczne czy też inne czynniki.
To znaczy?
– W ostatnich latach obserwujemy dynamiczny rozwój metod diagnostycznych. Zwiększa się świadomość lekarzy i społeczeństwa. Z drugiej strony widzimy też zmiany w okresie występowania chorób zakaźnych, np. kleszczowego zapalenia mózgu. To ciężka choroba wymagająca hospitalizacji. W ostatnich latach obserwujemy zmiany w jej epidemiologii. Rejestrujemy zachorowania w zimie. Świadczy to o tym, iż te kleszcze są aktywne dłużej. Kiedyś mówiliśmy o dwóch szczytach aktywności kleszczy, a teraz to się zmienia – w suche lata są nieaktywne, za to ich aktywność przesuwa się właśnie na kolejne miesiące.
 Ilustracja 7: Zbieranie owoców leśnych to także okazja do spotkania z patogenami, na przykład przenoszonymi przez kleszcze. Źródło: Hippo (domena publiczna).
Ilustracja 7: Zbieranie owoców leśnych to także okazja do spotkania z patogenami, na przykład przenoszonymi przez kleszcze. Źródło: Hippo (domena publiczna). Ponadto przy wyższych temperaturach powietrza różne stadia rozwojowe kleszczy mogą żerować na tych samych żywicielach i patogen przenosi się między nimi. Ten tzw. co-feeding jest ważnym czynnikiem wzrostu liczby zakażonych wirusem kleszczowego zapalenia mózgu kleszczy.
Co może przynieść przyszłość? o ile jakieś choroby zakaźne pojawią się w Polsce, to po prostu raz na jakiś czas ktoś zachoruje? Czy też grożą nam wręcz epidemie, które dziś kojarzymy raczej z innymi kontynentami?
– Zależy, na jaką skalę to się rozwinie. Trzeba pamiętać, iż rozprzestrzenianie się chorób wektorowych związane jest z zawleczeniem na nowe obszary patogenu z jego wektorami. Niebagatelna rolę odgrywa tu aktywność człowieka, jego podróże, ale też przewóz zwierząt i towarów. Przykładem jest wirus Chikungunya, który przybył do Europy wraz z importowanymi oponami, w których znajdowały się jaja zakażonych komarów, czy pandemia COVID-19, która wywarła bardzo poważne konsekwencje dla wielu społeczeństw.
Co możemy robić, by ograniczać ryzyko rozprzestrzeniania się chorób, o których mówimy? I jak reagować, jeżeli przypadków zachorowań zacznie przybywać?
– Przede wszystkim potrzebne są odpowiednie strategie ze strony instytucji nadzorujących tego typu działania. Bardzo istotny jest m.in. monitoring – powinniśmy zbierać i analizować dane oraz wyciągać wnioski z przeszłości, bo ta dużo nam pokazuje. Słuchajmy też ekspertów: o ile człowiek jest chory, to idzie do lekarza, a o ile mamy problem z klimatem, to stosujemy się do wskazań klimatologów. Ostatnio miałam dyskusję z pewną kobietą właśnie na temat zmiany klimatu. Ta pani wręcz mnie wyśmiała: „Czy pani nie czuje, iż to oni sterują naszym klimatem?” – powiedziała mi. „Jacy oni?” – spytałam. „No… oni” – odpowiedziała. Nie ulegajmy więc fake newsom. Trzeba zaufać specjalistom.
Wspomniała pani o przeszłości. Jakie lekcje powinniśmy wyciągnąć?
– Nie musimy sięgać daleko. Wystarczy spojrzeć na COVID-19. Pandemia pokazała, iż choroby zakaźne naprawdę istnieją, a istotną rolę w ich rozprzestrzenianiu odgrywa zachowanie ludzi.
Pracuje pani w zespole naukowym, który prowadzi badania nad szczepionką na boreliozę.
– Jestem jednym z wielu polskich badaczy zajmujących się tą szczepionką. Aktualnie trwa trzecia, a więc ostatnia faza badań klinicznych. Wyniki drugiej fazy były bardzo obiecujące – wykazano dużą skuteczność i niewysoki odsetek działań niepożądanych, które mogą pojawiać się po każdym szczepieniu, takich jak ból w miejscu wkłucia czy przemijająca gorączka. Mamy nadzieję, iż szczepionka ukaże się w perspektywie dwóch, trzech lat.
Szczepionki na inne choroby też mogą być rozwiązaniem?
– Poruszył Pan bardzo istotny temat. Przeciwko części z wymienionych przeze mnie chorób szczepionki przecież już mamy – tylko iż ludzie niekoniecznie chcą się szczepić. Dopiero kiedy zachorują i jest już za późno, zaczynają się interesować się szczepionką.
Szczepienia pełnią bardzo istotną funkcję prewencyjną. Przykładem może być kleszczowe zapalenie mózgu, w przypadku którego modelową grupą są leśnicy, którzy są szczepieni jako grupa zawodowo narażona na zachorowanie. Od czasu wprowadzenia szczepień w tej grupie zawodowej w ogóle nie hospitalizujemy leśników z kleszczowym zapaleniem mózgu. Leśnicy są hospitalizowani u nas z powodu boreliozy, anaplazmozy czy innych chorób, ale nie tej. Szczepmy się więc.
Rozmawiał Szymon Bujalski
Prof. dr hab. Anna Moniuszko-Malinowska – lekarz, specjalista chorób wewnętrznych, chorób zakaźnych oraz medycyny morskiej i tropikalnej. Jest absolwentką Akademii Medycznej w Białymstoku. Od kilkunastu lat pracuje w Klinice Chorób Zakaźnych i Neuroinfekcji Uniwersytetu Medycznego w Białymstoku. Od 2017 r. pełni funkcję Prodziekana ds. Nauki oraz Kierownika Studiów Doktoranckich Wydziału Lekarskiego Uniwersytetu Medycznego w Białymstoku. Jest autorką ponad 150 prac naukowych opublikowanych głównie w czasopismach międzynarodowych. Uczestniczyła w programie Top 500 Innovators Science – Managment – Commercialization, University of California w Berkeley, USA. Jest prezesem Polskiego Stowarzyszenia Naukowego Zagrożenia Cywilizacyjne i Zdrowie Publiczne.
Czytaj także:
Kleszcze, patogeny i klimat
Zmiana klimatu a zdrowie Polaków – raport Narodowego Instytutu Zdrowia Publicznego
Zmiana klimatu wpłynie na zdrowie przyszłych pokoleń

 2 lat temu
2 lat temu














