Spotykamy się z różnego rodzaju opiniami i zaleceniami, które są tak często i z całkowitą pewnością powtarzane przez różnych ekspertów i autorytety, iż wydają się one być jakąś niewątpliwą, raz na zawsze ustaloną prawdą. Dotyczy to bardzo wielu dziedzin, ale znakomitym przykładem jest medycyna. Tak się dziwnie składa, iż ilekroć próbuję przyjrzeć się dokładniej jakimś zaleceniom medycznym, sprawdzając i analizując źródła, tylekroć zalecenia te okazują się bezpodstawne, wzięte z powietrza, arbitralne, mocno naciągane lub zwyczajnie błędne.
Przyjrzyjmy się sprawie, wydawałoby się najmniej dyskusyjnej, czyli nadwadze. Powtarzają to jak papugi wszyscy lekarze, dietetycy, dziennikarze i kto tam jeszcze. Nadwaga szkodzi zdrowiu. Chcesz żyć długo i zdrowo, zrzuć wagę. Ogłuszający chór. Jedne autorytety powtarzają za jeszcze większymi autorytetami. Ale jaka waga jest optymalna? Światowa Organizacja Zdrowia (WHO) klasyfikuje zakresy BMI na kategorie, które mają reprezentować różne poziomy ryzyka dla zdrowia [1, 2]. Posiadanie BMI w kategoriach niedowagi (BMI <18,5 kg/m2), nadwagi (BMI ≥25 kg/m2) lub otyłości (BMI ≥30 kg/m2) jest uważane za czynnik ryzyka wystąpienia problemów zdrowotnych i przedwczesnej śmiertelności. Tylko idealna waga, czyli BMI w przedziale 18,5-25 jest zdrowa. Takie kryteria zostały przyjęte i są powszechnie stosowane. Według nich lekarze instruują pacjentów.
Wydawałoby się, iż tak kategoryczne i daleko idące stwierdzenia, na dokładkę dekretowane przez światowy autorytet dla wszystkich ludzi na całym świecie, powinny być oparte na niewątpliwych wynikach wielu solidnych i poważnych badań. Najlepszą podstawą mógłby być systematyczny przegląd wszystkich dostępnych badań, wykonany przez zespół niezależnych badaczy. Następnie w miarę pojawiania się kolejnych badań przegląd powinien być kontynuowany, a zalecenia ewentualnie aktualizowane. Tymczasem badań takich było niewiele, a ich analizy nie dokonano. Na stronie organizacji można znaleźć informacje głównie na temat sposobów wykonywania i analizy pomiarów antropometrycznych oraz wartości wyliczonych współczynników dla populacji, natomiast brak jest powołania się na konkretne prace wykazujące wpływ BMI na zdrowie. Można odnieść wrażenie, iż WHO wzięło powyższe kategorie BMI z powietrza i zadekretowało je całkowicie arbitralnie. I prawdopodobnie tak jest, gdyż według wielu opinii jest to typowe zachowanie tej instytucji. Wydaje kategoryczne zalecenia dla całego świata z mocą powszechnie obowiązującą bez przytaczania podstawy w postaci wyników badań.
Moim zdaniem łatwo to wyjaśnić. Powołanie się na konkretne badania otwierałoby pole do dyskusji. Opublikowane badania można analizować, wykazać ich ograniczenia i słabości, a wnioski poddać dyskusji. Nowe badania mogłyby spowodować zmianę stanowiska albo podać w wątpliwość sens zaleceń, uznając WHO za twór omylny i taki, z którym można polemizować. Tymczasem zalecenia WHO w każdej sprawie są kategoryczne, nie dopuszczają dyskusji, a obowiązują bezwzględnie i na zawsze. Bywa, iż są zmieniane, ale robione jest to po cichu i bez wyjaśnień. Po prostu na stronie tej instytucji bez żadnego komentarza stary tekst znika bez śladu, zastępowany przez nową wersję. Niedawno zmieniono tak ustaloną od lat definicję szczepionki, aby obejmowała najnowsze wstrzykiwane produkty medyczne. Przypomina to bardziej zachowanie przywódców sekty religijnej. Co gorsza, kwestionowanie zaleceń WHO jest bardzo źle widziane, a heretycy surowo karani. Badacz ośmielający się na taki krok może stracić źródła finansowania i przypłacić to karierą zawodową. Tak w tej chwili wygląda „medycyna oparta na dowodach” — udowodnimy ci, iż jesteś nikim. Takie są źródła wielu natrętnie powtarzanych „prawd” w medycynie, które często nie mają innych podstaw, poza zaleceniem WHO, za którym z kolei powtarzają krajowe ośrodki władzy medycznej. Wystarczy to jednak, aby wszyscy lekarze bez wyjątku papugowali wersję oficjalną. Nie warto się wysilać, samodzielnie studiując prace naukowe tylko po to, żeby potem się narazić, wygłaszając opinie lub udzielając porad sprzecznych z głównym nurtem. Natomiast nikt jeszcze nie podpadł, stosując się do oficjalnych zaleceń i procedur, jak bzdurne, bezpodstawne, szkodliwe, a choćby zabójcze by one nie były.
Z powyższych powodów pomimo wagi tematu, badań jest niewiele. Te badające związek otyłości z innymi chorobami, są w większości źle zaplanowane i można na ich podstawie stwierdzić co najwyżej współwystępowanie i korelację. Na przykład nie rozstrzygają, czy otyłość jest przyczyną cukrzycy, czy na odwrót, a może po prostu obie mają wspólne przyczyny, co jest najbardziej prawdopodobne. To samo dotyczy innych chorób.
Rozstrzygające mogą być badania wykazujące zależność długowieczności (albo ryzyka śmierci ze wszystkich przyczyn) od masy ciała (BMI). Mają one niewątpliwą zaletę eliminacji wpływu takich źródeł błędu jak diagnozy lekarskie, współzależności różnych chorób itp. Tutaj wystarcza prosta i jednoznaczna ocena albo ktoś jest żywy, albo już nie. Wśród różnych warunków stawianych badaniom medycznym takie konkretne badanie w szczególności powinno spełniać następujące. Po pierwsze badając śmiertelność, musimy robić to odpowiednio długo, co najmniej 10-15 lat. Po drugie badana grupa powinna być odpowiednio duża. I po trzecie, dobór osób do grupy badanej powinien spełniać zadane kryteria dotyczące przekroju wiekowego, społecznego itd. w celu eliminacji wpływu czynników innych niż BMI. Z podanych warunków wynika, iż badanie takie mimo swojej prostoty wymaga znacznych środków i stabilnego finansowania przez wiele lat, o co niełatwo. Wykonano na świecie kilka takich badań i czas omówić ich wyniki. Warto zwrócić uwagę na daty, gdyż badania są późniejsze od zaleceń WHO.
Badane osoby były mierzone i ważone, a następnie grupowane według wielkości BMI zgodnie z klasyfikacją WHO. W badaniach o dostatecznej liczbie osób dokonywano również klasyfikacji na podstawie innych czynników. Na podstawie śmiertelności w zadanym okresie określano ryzyko śmierci dla osób z danej grupy BMI. Następnie wszystkie wartości ryzyka podzielono przez jego wartość dla grupy BMI 18,5-25, którą przyjęto za wzorzec, otrzymując ryzyko względem tej grupy (dla niej z definicji względne ryzyko jest równe 1). Ostateczne wyniki prac czasem się różnią pomiędzy sobą, ale wszystkie podważają oficjalne zalecenia, więc jako przykład prezentuję wykres wykonany na podstawie zbiorczych wyników z najnowszej cytowanej pracy [3], która opisuje badanie przeprowadzone w Kanadzie.
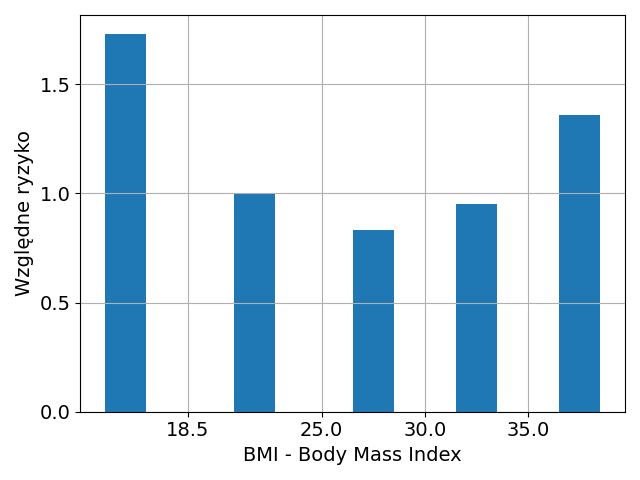
Jak widać, niedowaga jest największym czynnikiem ryzyka, większym choćby od otyłości. Z punktu widzenia długowieczności, najkorzystniejsze jest BMI w przedziale 25-30 klasyfikowane przez WHO jako nadwaga, ale choćby umiarkowana otyłość nie jest zagrożeniem. Autorzy publikacji bardzo starają się, aby omówić wyniki w sposób ukrywający fakt, iż stoją one w jawnej sprzeczności do oficjalnych zaleceń.
Można pokusić się o głębszą dyskusję. Po pierwsze wybrana miara, czyli BMI, jest niedoskonała. Wygląda na wielce uczoną z tym podnoszeniem do kwadratu itd., ale może wprowadzać w błąd. Gdyby wysoki osobnik był przeskalowaną proporcjonalnie kopią niskiego, jego objętość, a więc i masa ciała zmieniałyby się zgodnie z trzecią (sześcianem), a nie drugą (kwadratem) potęgą wzrostu. Tak nie jest, gdyż na ogół proporcje ciała osób niskich i wysokich są różne. Niemniej jednak w bardziej szczegółowych tabelach wartości zalecanego BMI uzależnione są od wzrostu, o czym powinny pamiętać osoby o wzroście innym niż średni. Ponadto wzory BMI nie są odpowiednie w przypadku dzieci, dla których stosuje się inne, bardziej szczegółowe kryteria zawarte w całej książce tabel. Angielskojęzyczna strona Wikipedii na temat BMI cytuje opinię:
Tabele BMI są doskonałe do identyfikacji otyłości i tkanki tłuszczowej w dużych populacjach, ale są znacznie mniej wiarygodne do określania otłuszczenia u poszczególnych osób.
W związku z tym zaproponowano szereg alternatywnych miar, jednakże w tej chwili BMI jest używany oficjalnie i wszelkie badania powinny się do niego odnosić, natomiast alternatywne miary mogą być stosowane równolegle.
Masa ciała jest zależna od wielu czynników, a w szczególności od składu. Mięśnie są cięższe od tłuszczu, więc może się zdarzyć, iż osobnik atletyczny zostanie sklasyfikowany jako otyły. Także dokładniejsze badania sugerują, iż na przykład podskórna warstwa tłuszczu nie stanowi zagrożenia dla zdrowia. Ponieważ za szczególnie niebezpieczną uważa się otyłość brzuszną, w której tłuszcz odkłada się na narządach wewnętrznych, sugerowano, iż lepszym niż BMI wskaźnikiem zdrowia pomimo swej prostoty może być obwód w pasie, ewentualnie odniesiony do wzrostu. Taka miara okazała się bardziej sensowna, zwłaszcza w przypadku dzieci i nastolatków [7], gdzie proste zalecenie, aby obwód w pasie nie był większy od połowy wzrostu, sprawdza się dużo lepiej, a do pomiaru wystarcza kawałek sznurka. Także my, gdy już ulegniemy modzie i postanowimy „wziąć się za siebie”, powinniśmy zwracać większą uwagę na dopasowanie spodni, niż na wskazania wagi.
Tak czy inaczej, od samej masy ciała ważniejszy jest jej skład (masa mięśniowa) oraz zdrowie metaboliczne. Angielskojęzyczne określenie „skinny fat”, czyli chudy tłuścioch opisuje osobnika z wyglądu szczupłego z prawidłowym BMI, ale mającego nadmiar tkanki tłuszczowej, a za to kilka mięśni. Ten dosyć powszechny, nie tylko u starszych, stan nie ma nic wspólnego ze zdrowiem. Sarkopenia, czyli zanik mięśni zabija, natomiast niezdrowa oporność insulinowa może, ale nie musi być związana z widoczną otyłością i wysokim poziomem cukru we krwi. Może występować u osobnika z wyglądu szczupłego z normalnym poziomem cukru, ale nie zostanie u niego zdiagnozowana na czas, gdyż prosty i tani pomiar poziomu insuliny we krwi, który powinien być robiony równocześnie z poziomem cukru, nie należy do badań standardowo zlecanych przez lekarzy.
W świetle powyższego staje się zrozumiałe, iż istnieją wyniki badań uzależniające optymalną wartość BMI od wieku [8, 9].
19 – 24 lata: 19 – 24
25 – 34 lata: 20 – 25
35 – 44 lata: 21 – 26
45 – 54 lata: 22 – 27
55 – 64 lata: 23 – 28
ponad 64 lata: 24 – 29
Można je uzasadnić następująco: szybkość metabolizmu maleje z wiekiem, więc przy pozostałych warunkach niezmienionych następuje stopniowe odkładanie tłuszczu. Zachowujący masę mięśniową osobnik staje się coraz cięższy. Warto zwrócić uwagę na zbieżność wartości na ostatniej pozycji powyższej wyliczanki z wartością optymalną na wykresie. Niewątpliwie 70. latek byłby zdrowszy, sprawniejszy i miał szansę na dłuższe życie, mając BMI trzydziestolatka, ale tylko wtedy, gdyby równocześnie zachował jego mięśnie, a to wymaga specjalnych starań i nie zawsze jest możliwe.
Zdefiniowanie zdrowia przez tabele BMI nie miałoby wielkiego znaczenia, gdyby nie skutkowało różnorakimi, absurdalnymi napadami zrzucania wagi, często u osób wcale tego niepotrzebujących. Co gorsza, większość zalecanych metod nie działa na dłuższą metę, jest przeciwskuteczna i niezdrowa. Najgorsze są wszystkie te sposoby, które prowadzą do efektu jo-jo, gdyż każdemu zrzuceniu wagi towarzyszy utrata masy mięśniowej, która następnie podczas ponownego przybierania na wadze jest zastępowana tłuszczem. Jednak sensowna dyskusja niezwykle szerokiego tematu metod regulacji wagi i poprawy zdrowia metabolicznego wymaga osobnego artykułu.
Thanks for reading Jacek’s Substack! Subscribe for free to receive new posts and support my work.
[1] Body Mass Index = BMI = (masa w kilogramach) podzielona przez (wzrost w metrach) do kwadratu
[2] Obesity: Preventing and Managing the Global Epidemic. Report of a WHO Consultation on Obesity. World Health Organization: Geneva, 2000,
http://apps.who.int/iris/bitstream/handle/10665/37003/WHO_TRS_854.pdf
[3] BMI and mortality: results from a national longitudinal study of Canadian adults. Orpana HM, Berthelot JM, Kaplan MS, Feeny DH, McFarland B, Ross NA., Obesity (Silver Spring). 2010 Jan;18(1):214-8., Epub 2009 Jun 18. PMID: 19543208,
https://doi.org/10.1038/oby.2009.191
[4] The Morbidity and Mortality Associated With Overweight and Obesity in Adulthood. Matthias Lenz, Tanja Richter, Ingrid Mühlhauser, Dtsch Arztebl Int 2009; 106(40): 641–8, https://doi.org/10.3238/arztebl.2009.0641
[5] Excess Deaths Associated With Underweight, Overweight, and Obesity. Katherine M. Flegal, PhD; Barry I. Graubard, PhD; David F. Williamson, PhD; Mitchell H. Gail, MD, PhD, JAMA. 2005;293(15):1861-1867, https://doi.org/10.1001/jama.293.15.1861
[6] Cause-Specific Excess Deaths Associated With Underweight, Overweight, and Obesity. Katherine M Flegal 1, Barry I Graubard, David F Williamson, Mitchell H Gail. JAMA 2007 Nov 7;298(17):2028-37. https://doi.org/10.1001/jama.298.17.2028
[7] McCarthy, H., Ashwell, M. A study of central fatness using waist-to-height ratios in UK children and adolescents over two decades supports the simple message – ‘keep your waist circumference to less than half your height’. Int J Obes 30, 988–992 (2006). https://doi.org/10.1038/sj.ijo.0803226
[8] https://pl.wikipedia.org/wiki/Wska%C5%BAnik_masy_cia%C5%82a
[9] Grimm i inni, Żywienie. Atlas i podręcznik, wyd. 1 pol., Wrocław: Elsevier Urban & Partner, 2012, ISBN 978-83-7609-653-7, OCLC 812586971